Neuraltherapie: Unterschied zwischen den Versionen
Abrax (Diskussion | Beiträge) |
K |
||
| (Eine dazwischenliegende Version von einem anderen Benutzer wird nicht angezeigt) | |||
| Zeile 4: | Zeile 4: | ||
Procain war lange Zeit bevorzugtes Mittel für die Infiltrations- und Leitungsanästhesie, wird jedoch in der Anästhesiologie nicht mehr verwendet, weil es durch neuere Wirkstoffe wie Lidocain ersetzt wurde, die schneller und länger wirken und ein geringeres Allergierisiko haben.<ref>Scholz, Schwabe: Taschenbuch der Arzneibehandlung. Springer, Berlin 2005; 13. Aufl. S. 794</ref> | Procain war lange Zeit bevorzugtes Mittel für die Infiltrations- und Leitungsanästhesie, wird jedoch in der Anästhesiologie nicht mehr verwendet, weil es durch neuere Wirkstoffe wie Lidocain ersetzt wurde, die schneller und länger wirken und ein geringeres Allergierisiko haben.<ref>Scholz, Schwabe: Taschenbuch der Arzneibehandlung. Springer, Berlin 2005; 13. Aufl. S. 794</ref> | ||
| + | |||
| + | [[Heilpraktiker]]n ist in Deutschland seit 2006 verboten, invasive Praktiken der Neuraltherapie anzuwenden. Heilpraktiker dürfen seither lediglich "quaddeln", also das Betäubungsmittel unter die Haut spritzen. | ||
==Behaupteter Wirkmechanismus== | ==Behaupteter Wirkmechanismus== | ||
Aktuelle Version vom 15. Februar 2015, 19:56 Uhr
Die Neuraltherapie ist eine von Walter Huneke und Ferdinand Huneke (1891–1966) entwickelte pseudomedizinische Methode, die von ihren Anhängern eingesetzt wird, um verschiedenste Erkrankungen zu heilen. Für dieses Verfahren liegen keine kontrollierten Studien vor, die eine etwaige Wirksamkeit beweisen könnten, die über den Placeboeffekt hinausginge. Die Neuraltherapie ist hauptsächlich in deutschsprachigen Ländern verbreitet.
Procain war lange Zeit bevorzugtes Mittel für die Infiltrations- und Leitungsanästhesie, wird jedoch in der Anästhesiologie nicht mehr verwendet, weil es durch neuere Wirkstoffe wie Lidocain ersetzt wurde, die schneller und länger wirken und ein geringeres Allergierisiko haben.[1]
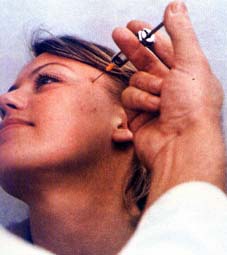
Heilpraktikern ist in Deutschland seit 2006 verboten, invasive Praktiken der Neuraltherapie anzuwenden. Heilpraktiker dürfen seither lediglich "quaddeln", also das Betäubungsmittel unter die Haut spritzen.
Behaupteter Wirkmechanismus
Ursprünglich entstand die Neuraltherapie aus einem ärztlichen Kunstfehler, als 1925 der deutsche Arzt Ferdinand Huneke seiner Schwester versehentlich das Lokalanästhetikum Procain intravenös statt intramuskulär injizierte. Statt der zu erwartenden Komplikationen zeigte sich nach Aussagen von Hunecke jedoch eine plötzliche Besserung der Migränesymptomatik, die später von Huneke als Sekundenphänomen bezeichnet wurde. Die Huneke-Brüder hatten ab den 1920er Jahren zahllose Experimente mit dem Betäubungsmittel Procain, einem synthetisch hergestellten Kokainderivat, unternommen. Ausgehend von der Idee, dass bestimmte Krankheitsbilder ihre Ursache in fern vom jeweiligen Symptom liegenden und ansonsten klinisch meist unauffälligen "Störfeldern" hätten - in alten Verletzungen, Brüchen, Narben oder chronischen Entzündungsherden - suchten die zwei Mediziner mittels lokaler Injektionen von Procain in ebendiese Felder deren Störimpulse auszuschalten und dadurch eine Heilung der an anderer Stelle aufgetretenen Erkrankung einzuleiten. In den 1940er Jahren erfand Hunecke die sogenannte Störfeldtherapie, die Störfelder im Körper postuliert, welche durch die Injektion von Lokalanästhetika (meist Procain) "entstört" werden sollen.
Huneke und Huneke formulierten drei Grundsätze:
- Jede Erkrankung kann störfeldbedingt sein.
- Jede Erkrankung oder Verletzung kann ein Störfeld hinterlassen.
- Jede Störfelderkrankung ist ausschließlich durch die Ausschaltung des Störfeldes heilbar.
Auch heute noch wird bei der Neuraltherapie das Procain ohne Adrenalinzusatz eingesetzt.
Gelegentlich werden zur Injektion (Quaddeln) auch nicht-anästhetische Wirkstoffe verwendet (vor allem von Heilpraktikern, denen der Einsatz von Betäubungsmitteln nicht gestattet ist): Bachblütentropfen, homöopathisch aufbereitete Flüssigpräparate, "energetisiertes" Wasser, Eigenblut oder auch Eigenharn.
Genannte Indikationen
Als Indikationen werden Verspannungen, Narbenschmerzen, Arteriosklerose, Blasenerkrankungen und Commotio cerebri (Gehirnerschütterung), Haarausfall, Krampfadern, Leber- und Nierenleiden, Wirbelsäulenschäden und Zwölffingerdarmgeschwüre genannt. Es scheint prinzipiell keine Krankheit oder Funktionsstörung zu geben, die nach Einschätzung mancher Anhänger des Huneke-Verfahrens nicht mit diesem zu beheben oder zumindest zu lindern sei.
Zwischenfälle
Selbst bei "kunstgerechter" Anwendung der Neuraltherapie nach Huneke kann es zu schweren Verletzungen der Patienten kommen. Mehrfach haben Injektionen von Neuraltherapeutika entlang der Wirbelsäule zu Nervenwurzelläsionen geführt. Immer wieder wurde und wird auch von schweren Zwischenfällen berichtet: Sehstörungen, Kreislaufzusammenbrüche, Atem- und Herzstillstände und sogar tödlich verlaufende Komplikationen. Stöhr und Mayer berichteten 1976 über fünf Patienten, die Nervenwurzelläsionen nach paravertebraler Injektion (d.h. neben der Wirbelsäule) von Neuraltherapeutika erlitten hatten.[2]
Zitat zu einer Veröffentlichung von Uwe Heyll und D. Ziegenhagen:
Heyll und Ziegenhagen (2000) berichteten über eine 37jährige Frau, die sich von einem neuraltherapeutisch tätigen Internisten mit Zusatzbezeichnung 'Naturheilverfahren' wegen wiederholten Erkältungen, Müdigkeit, Blähbauchneigung und gelegentlichen Nackenkopfschmerzen hatte behandeln lassen. Der Arzt klärte die Frau lediglich über das arzneimittelinduzierte, erhöhte Allergierisiko auf. Nach ihrer Einwilligung spritzte er Xylocain in die Region um die entfernten Rachenmandeln, da die Patientin dort früher eine Mandeln-Operation gehabt hatte. Zu diesem Zeitpunkt saß die Patientin ohne Rücken- und Armlehne auf einem Hocker. Hinter ihr stand laut ärztlicher Aussagen eine Helferin, die ihren Kopf fixierte, wobei dies von der Patientin später bestritten wurde. Während der Applikation des Anästhetikums in die empfindliche Rachenregion kam es zu einer reflexartigen Kopfdrehung der Patientin nach rechts. Der Arzt wollte angeblich die Nadel sofort zurückgezogen haben, ohne dass es zu einer Injektion des Anästhetikums gekommen sei, aber unmittelbar danach klagte die Patientin über starke Kopfschmerzen und Schweregefühl in Kopf und Beinen. Sie musste notfallmäßig in eine neurochirurgische Klinik eingeliefert werden. Die computertomographische Untersuchung zeigte eine subarachnoidale Blutung mit Einblutung in den dorsalen Anteil des 3. Ventrikels, ein basales Hirnödem und eine Erweiterung der Seitenventrikel. Nach 21tägiger Behandlung konnte die Patienten entlassen werden, sie klagte aber über weiterhin dauerhafte und heftige Kopfschmerzen, die später nur langsam abklangen.
Siehe auch
- Intraossäre Neuraltherapie nach Rau (Stabident) in der alternativmedizinischen Zahnheilkunde
- Indirekte Grenzstranginjektion nach Mink
- Biopunktur
- Mesotherapie
Literatur
- Mattig W, Buchholz W, Schulz HJ, Severe iatrogenic lesions caused by Huneke's neural therapy, Z Gesamte Inn Med. 1979 Mar 1;34(5):143-7
- Heyll U, Ziegenhagen DJ: Subarachnoid hemorrhage as life-threatening complication of neural therapy. Case report. Versicherungsmedizin. 2000 Mar 1;52(1):33-6
- Stöhr M, Mayer K., Nerve-root damage from local injections, Dtsch Med Wochenschr. 1976 Aug 13;101(33):1218-20